Диференційований підхід до хірургічного лікування внутрішньосуглобових переломів проксимального відділу великогомілкової кістки
Диференційований підхід до хірургічного лікування внутрішньосуглобових переломів проксимального відділу великогомілкової кістки
УДК 616.71-001.58-07-08:001.891.5 DOI:
https://doi.org/10.22141/pjs.14.3.2024.429
Калашніков А.В.1 , Літун Ю.М.1 , Чіп Є.Е.2 , Сивак А.М.1
1 ДУ «Інститут травматології та ортопедії НАМН України», м. Київ, Україна
2 Полтавський державний медичний університет, м. Полтава, Україна
Резюме. Актуальність. Протягом тривалого часу дискусійним залишається питання оптимальних способів і методів оперативного лікування переломів проксимального відділу великогомілкової кістки. Метою дослідження стало вивчення результатів хірургічного лікування переломів проксимального відділу великогомілкової кістки за допомогою диференційованого застосування малоінвазивних методик. Матеріали та методи. Робота базується на проспективному аналізі результатів лікування 87 пацієнтів, які перебували на лікуванні в клініці ДУ «Інститут травматології та ортопедії НАМН України» з 2018 по 2023 рік. Переломи класифікували за Schatzker. Тактика оперативного лікування залежала від типу перелому, віку пацієнтів і наявності супутніх захворювань. Комплексну оцінку функції колінного суглоба проводили з використанням бальної шкали Knee Society Score. Для рентгенологічної оцінки ступеня прогресування посттравматичного остеоартрозу застосовували систему Resnik/Niwoyama. Результати. Результати хірургічного лікування вивчено в терміни від 6 до 24 місяців. Було отримано 19,8 % відмінних, 57,5 % добрих, 15,6 % задовільних і 7,1 % незадовільних результатів лікування. Прогресування посттравматичного остеоартрозу відзначено в 36 пацієнтів (на 1 стадію — у 28 випадках, на 2 стадії — у 4 постраждалих і на 3 стадії — в 5 осіб). Із ускладнень: у 7 (8,0 %) — інфекція ділянки хірургічного втручання, що потребувало санації вогнища і більш тривалої антибактеріальної терапії. У динаміці втрату репозиції та вторинне зміщення було визначено в 5 (5,7 %) випадках. Найбільш частим ускладненнями було прогресування гонартрозу і розвиток контрактур — в 11 (12,6 %) пацієнтів. Висновки. Застосування диференційованого підходу до хірургічного лікування внутрішньосуглобових переломів проксимального відділу великогомілкової кістки, що ґрунтується на урахуванні тяжкості ушкоджень за Schatzker, дозволило отримати позитивні функціональні результати в 77,3 % осіб. Негативними наслідками внутрішньосуглобових переломів плато великогомілкової кістки, які погіршують функціональні результати лікування, є прогресування гонартрозу. Ступінь його проявів більшою мірою визначається тяжкістю ушкодження, якістю репозиції, стабільністю фіксації уламків, раціональністю відновного лікування і реабілітації.
Ключові слова: внутрішньосуглобові переломи; гомілка; хірургічне лікування
Вступ
Внутрішньосуглобові переломи проксимального метаепіфіза великогомілкової кістки, або переломи плато великогомілкової кістки, становлять до 1,2 % усіх переломів, 4,5 % усіх переломів гомілки і 10 % усіх внутрішньосуглобових переломів [1, 2]. Складність лікування переломів даної локалізації зумовлена необхідністю анатомічної репозиції суглобових поверхонь і стабільної фіксації уламків, а також, у низці випадків, заміщенням дефектів кісткової тканини, відновленням стабільності колінного суглоба. Можливе вторинне зміщення уламків у післяопераційному періоді є наслідком тяжкості цих переломів, зниження якості кісткової тканини, застосування фіксаторів, які не забезпечують достатньої стабільності, відмови від виконання пластики кісткових дефектів і раннього навантаження оперованої кінцівки. Частота вторинних зміщень уламків і втрати репозиції після остеосинтезу становить до 30 % [3, 4].
Частота розвитку посттравматичного остеоартрозу колінного суглоба становить до 45 %, а в разі відсутності репозиції суглобової поверхні та стабільності в суглобі досягає практично 100 %. У зв’язку з цим хірургічне лікування має бути спрямоване як на профілактику гонартрозу, так і — в складних випадках — на створення оптимальних умов для можливого подальшого ендопротезування колінного суглоба [5].Більше ніж половину випадків переломів плато великогомілкової кістки діагностують в осіб молодого віку внаслідок високоенергетичної травми. У пацієнтів похилого віку такі переломи відбуваються на тлі системного остеопорозу, який є додатковим фактором, що суттєво ускладнює лікування [6]. Переломи плато великогомілкової кістки — від 52 до 67 % — є поліструктурними. У низці випадків ці ушкодження потребують тривалого етапного лікування (резекція/шов меніска, відновлення зв’язкового апарату) [7]. Протягом тривалого часу дискусійним залишається питання оптимальних способів і методів оперативного лікування переломів цієї локалізації. На сьогодні немає чітких показань для застосування фіксаторів при різних типах переломів плато великогомілкової кістки. Застосування конструкцій, які забезпечують задовільну первинну стабільність, вимагає додаткової зовнішньої іммобілізації, що негативно позначається на функціональному відновленні колінного суглоба. Відмова від застосування пластики кісткових дефектів призводить до вторинних зміщень уламків як у ранньому, так і у віддаленому післяопераційному періоді. Також залишається відкритим питання про відновлення структур, що забезпечують стабільність суглоба (передня хрестоподібна зв’язка (ПХЗ), задня хрестоподібна зв’язка (ЗХЗ), меніски) [8, 9]. Мета дослідження: покращити результати лікування хворих з переломами проксимального метаепіфіза великогомілкової кістки шляхом диференційованого застосування сучасних малоінвазивних методик.
Матеріали та методи
Робота базується на проспективному аналізі результатів лікування 87 пацієнтів із внутрішньосуглобовими переломами проксимального метаепіфіза великогомілкової кістки, які перебували на лікуванні в клініці ДУ «Інститут травматології та ортопедії НАМН України» з 2018 по 2023 рік. Дослідження виконували в рамках науково-дослідної роботи «Розробити диференційований підхід до лікування переломів кісток гомілки» на базі відділу пошкоджень опорно-рухового апарату та проблем остеосинтезу ДУ «Інститут травматології та ортопедії НАМН України». Пацієнтів чоловічої статі було 53 (60,1 %), жіночої — 34 (39,9 %), середній вік становив 43,09 ± 12,92 року при коливанні значень від 18 до 73 років. Характер травмування специфічний, в осіб молодого віку превалювали високоенергетичні ушкодження, в осіб похилого віку — низькоенергетичні. У переважній більшості випадків переломи були закритими — 84 (96,5 %). У 3 (3,5 %) пацієнтів визначено переломи I ступеня, що в подальшому не вплинуло на результати лікування чи супроводжувалося ускладненнями в післяопераційному періоді. У передопераційному періоді всім пацієнтам проводили загальноклінічні обстеження, рентгенологічне дослідження, магнітнорезонансну томографію, мультиспіральну комп’ютерну томографію. Переломи класифікували за Schatzker (табл. 1).
Ушкодження внутрішньосуглобових структур визначено в 29 (33,3 %) спостереженнях, з них 16 (18,3 %) ушкоджень менісків, 5 (5,7 %) авульсійних переломів міжвиросткового підвищення, 8 (9,2 %) розривів передньої хрестоподібної зв’язки. Тактика оперативного лікування залежала від типу перелому, віку пацієнта і ступеня його активності, наявності супутніх захворювань. Вибір способу і методу ґрунтувався на класифікації переломів плато великогомілкової кістки за Schatzker. Оперативне лікування проводили після нормалізації стану м’яких тканин ділянки колінного суглоба, в середньому на 5-ту — 7-му добу. У переважній більшості випадків репозиція проводилася без артротомії та під контролем електронно-оптичного перетворювача і/або із застосуванням артроскопічної асистенції. При переломах з імпресією суглобової поверхні й субхондральними дефектами проводилася їх пластика із застосуванням кісткового автотрансплантату. У випадках авульсійних переломів міжгомілкового підвищення застосовували фіксацію канюльованими гвинтами або гвинтами Герберта. Були застосовані такі методики оперативного втручання: — черезшкірний остеосинтез канюльованими гвинтами із застосуванням артроскопічної асистенції; — артроскопічно-асистована репозиція (ААР) і внутрішня фіксація блокованими пластинами (LCP); — мінімально інвазивний остеосинтез пластинами (МІРО). Показанням до використання артроскопічної асистенції черезшкірного остеосинтезу канюльованими гвинтами вважали переломи типу I, III, IV за Schatzker. Репозицію уламків виконували шляхом лігаментотаксису із застосуванням стегнового дистрактора, а суглобових поверхонь — за допомогою елеваторів/імпакторів. Контроль за репозицією суглобової поверхні здійснювали за допомогою артроскопії та флюороскопії. Фіксацію уламків або кісткових фрагментів (місце інсерції сухожилків і зв’язок) проводили за допомогою канюльованих гвинтів, уведених черезшкірно.
При переломах типу III за Schatzker виконували кісткову автопластику. Дозоване навантаження рекомендували з 6-го тижня, повне — з 10–12 тижнів, а при переломах без імпресії повне навантаження було можливе через 6 тижнів. На відміну від відкритої репозиції та внутрішньої фіксації (ORIF) при ААР не проводиться артротомія колінного суглоба. Контроль за репозицією уламків і суглобовою поверхнею здійснювали за допомогою артроскопії/флюороскопії. Фіксацію уламків здійснювали за допомогою пластини (або пластин) LCP, введеної через мінімальний доступ, і канюльованих гвинтів. Показаннями для виконання ААР були переломи типу II, V, VI за Schatzker. На першому етапі оперативного втручання проводили ретельний дебридмент суглоба, після чого оглядали внутрішньосуглобові м’якотканинні структури щодо їх ушкодження. За потреби проводили резекцію пошкодженої частини меніска, відновлення внутрішньосуглобових структур. Репозицію уламків проводили як прямим способом, так і шляхом лігаментотаксису. Після провізорної фіксації репозиційними щипцями та спицями, введеними в різних площинах і на різних рівнях, оцінювали положення уламків і суглобової поверхні за допомогою артроскопії/флюороскопії. Остаточну фіксацію проводили за допомогою блокованих пластин LCP і канюльованих гвинтів. За необхідності виконували пластику кісткових дефектів.
У післяопераційному періоді дозоване осьове навантаження дозволяли з 6 тижнів, повне — з 10 тижнів. При переломах V і VI за Schatzker остеосинтез виконували двома блокованими пластинами, введеними через різні доступи. У 7 випадках було додатково застосовано задній доступ. Етапи репозиції, фіксації та післяопераційний період були аналогічні вищезазначеним. У 66 (75,9 %) випадках при переломах типу II, III, V, VI за Schatzker остеосинтез виконували в поєднанні з кістковою автопластикою. За неможливості відновлення м’якотканинних внутрішньосуглобових структур у пізньому післяопераційному періоді за умови консолідації переломів виконувалася їх реконструкція (пластика ПХЗ, ЗХЗ). Комплексну оцінку функції колінного суглоба проводили з використанням бальної шкали Knee Society Score (KSS) через 3, 6, 9, 12, 18 і 24 міс. після оперативного втручання [10]. Для рентгенологічної оцінки ступеня прогресування посттравматичного остеоартрозу застосовували систему Resnik/Niwoyama (1981), яка враховує такі рентгенологічні ознаки: звуження суглобової щілини, склероз субхондральної кістки, наявність остеофітів і осифікатів тощо [11]. Статистичну обробку даних проводили за допомогою пакета Statistica 12 (StatSoft Inc., USA). Для відображення досліджуваних параметрів застосовували методи описової статистики із зазначенням відсотка в групі (%), середнього арифметичного показника (М), його мінімального і максимального значення. Відмінності між показниками вважали вірогідними за умови показника р ≤ 0,05 при використанні спорідненого критерію Стьюдента.
Результати
Результати хірургічного лікування вивчено в терміни від 6 до 28 місяців (у середньому 23 місяці). Якість репозиції післяопераційних рентгенограм у більшості випадків була задовільною — у 71 (82,3 %) пацієнта. У 17 (17,7 %) постраждалих не вдалося досягнути анатомічної репозиції. З них у 9 пацієнтів були переломи типу V і VI за Schatzker. При цьому у 12 пацієнтів відзначали імпресію задньолатерального відділу латерального виростка великогомілкової кістки. Функціональну оцінку проводили з використанням бальної шкали KSS. У суб’єктивній частині оцінювали біль і здатність пересуватися, у клінічній — об’єм рухів у колінному суглобі та його стабільність. При аналізі показників шкали через 3, 6, 9, 12, 18 і 24 міс. після оперативного лікування функціональні результати покращувалися, тобто спостерігалося клінічно й статистично значне поліпшення. Результати хірургічного лікування у віддаленому періоді (через 24 міс.) вивчено в 72 (82,6 %) пацієнтів, кількість відмінних і добрих становила 77,3 %. Відмінності в кількості відмінних і добрих результатів за шкалою KSS є статистично вірогідними (р = 0,027). У нашому дослідженні подана динаміка функціональних результатів (від 3 до 24 міс.) на різних термінах спостереження (табл. 2). За результатами анкетування ми отримали 19,8 % відмінних, 57,5 % добрих, 15,6 % задовільних і 7,1 % незадовільних результатів. Оцінюючи ступінь прогресування посттравматичного остеоартрозу за системою Resnik/Niwoyama у 36 пацієнтів у терміни спостереження понад 24 місяці, виявили прогресування на 1 стадію у 28 (32,2 %) випадках, на 2 стадії — у 4 (4,6 %) постраждалих і на 3 стадії — у 5 (5,7 %) пацієнтів.
Клінічний випадок
Пацієнт Д., віком 42 роки, перебував на стаціонарному лікуванні в клініці інституту з діагнозом «закритий перелом проксимального відділу правої великогомілкової кістки». Після комплексного інструментального, клініко-лабораторного обстеження було встановлено багатоуламковий характер перелому з імпресією суглобової поверхні (рис. 1).
Таблиця 1. Класифікація переломів проксимального метаепіфіза великогомілкової кістки за Schatzker

Таблиця 2. Динаміка функціональних результатів за шкалою KSS

Примітка: порівняння показників проведено за допомогою спорідненого критерію Стьюдента до та через 24 міс. після оперативного втручання.
У плановому порядку виконано оперативне втручання — артроскопічно-асистований металоостеосинтез латерального виростка великогомілкової кістки з кістковою автопластикою. Застосування артроскопічної асистенції дозволило провести дебридмент внутрішньосуглобових структур, а також оцінити якість репозиції, що не завжди вдається за допомогою електронно-оптичного перетворювача (рис. 2). Із ускладнень у 7 (8,0 %) постраждалих у ранньому післяопераційному періоді розвинулась інфекція ділянки хірургічного втручання, що потребувало санації вогнища і більш тривалої антибактеріальної терапії. У динаміці втрату репозиції та вторинне зміщення було визначено в 5 (5,7 %) випадках у пізньому післяопераційному періоді, що було пов’язано з недотриманням рекомендацій щодо навантаження кінцівки. Закономірно, що найбільш частими ускладненнями були прогресування остеоартрозу колінного суглоба, розвиток контрактур — в 11 (12,6 %) пацієнтів. Ендопротезування колінного суглоба у віддаленому періоді спостереження не було виконано в жодному випадку.
Обговорення
Основними умовами відновлення функції колінного суглоба при поліструктурних ушкодженнях є анатомічна репозиція уламків, їх стабільна фіксація, відновлення внутрішньосуглобових м’якотканинних структур, пластика кісткових дефектів і рання мобілізація з раціональним відновним лікуванням. Нерідко для досягнення анатомічної репозиції застосовують широкі доступи з артротомією та, у деяких випадках, резекцією меніска. Застосування таких методик пов’язане зі значною травматизацією м’яких тканин, що погіршує кровообіг сегмента, а також може впливати на розвиток і прогресування посттравматичного остеоартрозу [12]. Концепція механобіологічної хірургії останніми роками набуває все більшого поширення, зокрема в лікуванні внутрішньосуглобових ушкоджень колінного суглоба. При цьому відновлення конгруентності суглобових поверхонь усіх внутрішньосуглобових структур є необхідною умовою досягнення задовільного функціонального результату і профілактики розвитку посттравматичного остеоартрозу. Основними перевагами ААР є візуалізація якості репозиції суглобових поверхонь, оптимізація діагностики й лікування асоційованих внутрішньосуглобових ушкоджень, які за звичай спостерігаються у 25–65,0 % випадків [13–15]. У нашому спостереженні асоційовані внутрішньосуглобові ушкодження були визначені у 27,6 % постраждалих.
Активна хірургічна тактика була застосована до всіх 16 ушкоджень менісків і 3 авульсійних переломів міжгомілкового підвищення. Реконструкцію зв’язкового апарату в 5 випадках було відтерміновано до зрощення переломів і відновлення об’єму рухів у колінному суглобі. Апарати зовнішньої фіксації добре зарекомендували себе при лікуванні позасуглобових переломів проксимального метаепіфіза великогомілкової кістки. Однак застосування їх як методу остаточного остеосинтезу пов’язане з підвищеним ризиком інфікування суглоба, розвитком контрактур, а також з певною незручністю для пацієнта [16]. Пластини ж з кутовою стабільністю, на думку деяких авторів, є своєрідними апаратами внутрішньої фіксації та поєднують переваги як внутрішнього, так і малоінвазивного остеосинтезу. Блоковані в пластині гвинти забезпечують надійну первинну фіксацію кісткових уламків і зменшують ризик вторинного зміщення [17, 18]. На нашу думку, опорну функцію має виконувати пластина з кутовою стабільністю гвинтів, а пластика кісткового дефекту створює оптимальні умови для регенерації повноцінної кісткової тканини. Артроскопічно-асистований остеосинтез переломів плато великогомілкової кістки останніми роками набуває актуальності [19]
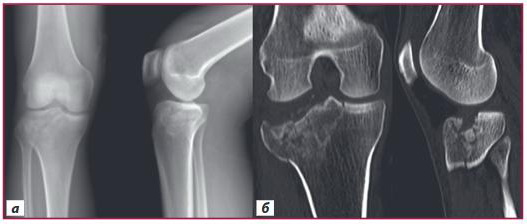
Рисунок 1. Рентгенограми і КТ пацієнта Д. (Schatzker II): а) рентгенограми (внутрішньосуглобовий перелом латерального виростка правої великогомілкової кістки зі зміщенням уламків); б) КТ (багатоуламковий характер перелому з імпресією передньолатерального відділу латерального виростка)
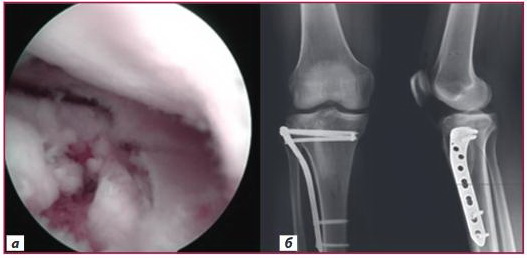
Рисунок 2. Артроскопічна візуалізація внутрішньосуглобових ушкоджень і післяопераційні рентгенограми: а) артроскопічна візуалізація — радіальне ушкодження латерального меніска з імпресією суглобової поверхні; б) післяопераційні рентгенограми
У нашому дослідженні основними перевагами артроскопічної асистенції виявилася можливість оцінити якість репозиції уламків, стан внутрішньосуглобових структур, провести евакуацію з порожнини суглоба дрібних фрагментів кісткової та хрящової тканини. У деяких випадках за необхідності виконували реконструкцію та відновлення внутрішньосуглобових елементів, які безпосередньо відповідають за стабільність суглоба [20]. У нещодавньому метааналізі, що включав лише променеві методи діагностики, у якому порівнювали когорти ORIF і AАР, загальний рівень ускладнень коливався від 0 до 26,0 %. Автори повідомили про збільшення частоти ускладнень при ORIF порівняно з пацієнтами з AАР [21]. Ми спостерігали загальну кількість ускладнень — 8,0 %. Крім того, ми не виявили жодного випадку компартмент-синдрому після процедур AАР.
Лікування складних переломів проксимального відділу великогомілкової кістки (Schatzker V і VI) зазвичай ґрунтується на анатомічній репозиції шляхом артротомії з подальшою фіксацією однією чи кількома пластинами. Ця процедура призводить до значної травматизації м’яких тканин, що супроводжується порушенням кровопостачання ділянки в цілому. Ускладнення включають ригідність, незрощення та інфікування і зустрічаються з частотою до 50 % випадків [22]. Низка авторів попереджає, що виконання артроскопічних маніпуляцій при переломах типу V і VI за Schatzker становить потенційну небезпеку розвитку компартмент-синдрому [23–26]. У нашому дослідженні ми застосовували артроскопічно-контрольований остеосинтез при всіх типах переломів Schatzker і не спостерігали такого ускладнення.
Пластини для лікування складних переломів проксимального відділу великогомілкової кістки виробництва ChM
Реалізація виробів медичного призначення, інструментів та імплантів для Ортопедії, Травматології, Нейрохірургії, Хірургії. Європейська якість.
- Адреса: 01054, Україна, Київ-54, а/c 73, вул. Бульварно-Кудрявська, 27 оф. 8
- Сайт: https://xm.kiev.ua
- Email: xm.kiev.ua@gmail.com
Графік роботи: Понеділок – П’ятниця з 9:00 до 17:00
Телефони: (044) 200-0117, (044) 200-0118
Для запобігання нагнітанню рідини в міжм’язовий простір ми попередньо виконували доступи до місця перелому, тим самим створюючи можливість відтоку, і виконували артроскопічні й репозиційні маніпуляції на тлі невисокого внутрішньосуглобового тиску. У дослідженні продемонстровано, що артроскопічно-асистований остеосинтез при переломах плато великогомілкової кістки дозволяє покращити якість репозиції, одномоментно виконати дебридмент внутрішньосуглобових структур, є безпечним методом і забезпечує вагомий відсоток позитивних результатів лікування даної категорії постраждалих. Обмеженням цього дослідження є відносно незначний період спостереження, що на цьому етапі не вплинуло на результати дослідження, і відсутність контрольної групи. Перспективою дослідження є подальше спостереження за пацієнтами з метою оцінки віддалених результатів їх лікування та уточнення показань до диференційованого застосування артроскопічної асистенції при хірургічному лікуванні внутрішньосуглобових переломів проксимального відділу великогомілкової кістки.
Висновки
Застосування диференційованого підходу до хірургічного лікування внутрішньосуглобових переломів проксимального відділу великогомілкової кістки, що ґрунтується на урахуванні тяжкості ушкоджень за Schatzker, дозволило отримати позитивні функціональні результати в 77,3 % постраждалих. Негативними наслідками внутрішньосуглобових переломів плато великогомілкової кістки, які погіршують функціональні результати лікування, є прогресування гонартрозу, причому ступінь його проявів більшою мірою визначається тяжкістю ушкодження, якістю репозиції, стабільністю фіксації уламків, раціональністю відновного лікування і реабілітації.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів і власної фінансової зацікавленості при підготовці даної статті. Інформація про фінансування. Автори заявляють про відсутність фінансової підтримки при отриманні результатів і написанні даної статті.
References
1. Timmers TK, van der Ven DJ, de Vries LS, van Olden GD. Functional outcome after tibial plateau fracture osteosynthesis: a mean follow-up of 6 years. Knee. 2014 Dec;21(6):1210-1215. doi: 10.1016/j.knee.2014.09.011.
2. Menghi A, Mazzitelli G, Marzetti E, Barberio F, D’Angelo E, Maccauro G. Complex tibial plateau fractures: a retrospective study and proposal of treatment algorithm. Injury. 2017 Oct;48 Suppl 3:S1-S6. doi: 10.1016/S0020-1383(17)30649-6.
3. Elsoe R, Larsen P, Nielsen NP, Swenne J, Rasmussen S, Ostgaard SE. Population-Based Epidemiology of Tibial Plateau Fractures. Orthopedics. 2015 Sep;38(9):e780-786. doi: 10.3928/01477447-20150902-55.
4. Oguzkaya S, Misir A, Kizkapan TB, Eken G, Ozcamdalli M, Basilgan S. A comparison of clinical, radiological, and quality-of-life outcomes of double-plate internal and Ilizarov external fixations for Schatzker type 5 and 6 tibia plateau fractures. Eur J Trauma Emerg Surg. 2022 Apr;48(2):1409-1416. doi: 10.1007/s00068-021-01713-0.
5. Van Dreumel RL, van Wunnik BP, Janssen L, Simons PC, Janzing HM. Mid- to longterm functional outcome after open reduction and internal fixation of tibial plateau fractures. Injury. 2015 Aug;46(8):1608-1612. doi: 10.1016/j.injury.2015.05.035.
6. Dekhne MS, Stenquist D, Suneja N, et al. Outcomes after ORIF of Bicondylar Schatzker VI (AO type C) Tibial Plateau Fractures in an Elderly Population. Injury. 2022 Jun;53(6):2226-2232. doi: 10.1016/j.injury.2022.03.027.
7. Borrelli J Jr. Management of soft tissue injuries associated with tibial plateau fractures. J Knee Surg. 2014 Feb;27(1):5-9. doi: 10.1055/s-0033-1363546.
8. McNamara IR, Smith TO, Shepherd KL, et al. Surgical fixation methods for tibial plateau fractures. Cochrane Database Syst Rev. 2015 Sep 15;2015(9):CD009679. doi: 10.1002/14651858.CD009679.pub2.
9. Millar SC, Arnold JB, Thewlis D, Fraysse F, Solomon LB. A systematic literature review of tibial plateau fractures: What classifications are used and how reliable and useful are they? Injury. 2018 Mar;49(3):473-490. doi: 10.1016/j.injury.2018.01.025.
10. Xie L, Chen C, Zhang Y, Zheng W, Chen H, Cai L. Three-dimensional printing assisted ORIF versus conventional ORIF for tibial plateau fractures: A systematic review and metaanalysis. Int J Surg. 2018 Sep;57:35-44. doi: 10.1016/j.ijsu.2018.07.012.
11. Lizaur-Utrilla A, Gonzalez-Parreüo S, Martinez-Mendez D, Miralles-Muüoz FA, Lopez-Prats FA. Minimal clinically important differences and substantial clinical benefits for Knee Society Scores. Knee Surg Sports Traumatol Arthrosc. 2020 May;28(5):1473-1478. doi: 10.1007/s00167-019-05543-x.
12. Resnick D, Niwayama G. Diagnosis of bone and joint disorders. Philadelphia, PA: Saunders; 1981. 1276 p.
13. Egol KA, Tejwani NC, Capla EL, Wolinsky PL, Koval KJ. Staged management of highenergy proximal tibia fractures (OTA types 41): the results of a prospective, standardized protocol. J Orthop Trauma. 2005 Aug;19(7):448-455; discussion 456. doi: 10.1097/01.bot.0000171881.11205.80.
14. Verona M, Marongiu G, Cardoni G, Piras N, Frigau L, Capone A. Arthroscopically assisted reduction and internal fixation (ARIF) versus open reduction and internal fixation (ORIF) for lateral tibial plateau fractures: a comparative retrospective study. J Orthop Surg Res. 2019 May 24;14(1):155. doi: 10.1186/s13018-019-1186-x.
15. Jiang L, Chen E, Huang L, Wang C. Arthroscopy-Assisted Reduction Percutaneous Internal Fixation Versus Open Reduction Internal Fixation for Tibial Plateau Fracture: A Systematic Review and Metaanalysis. Orthop J Sports Med. 2021 Dec 15;9(12):23259671211027838. doi: 10.1177/23259671211027838.
16. Jiang R, Luo CF, Wang MC, Yang TY, Zeng BF. A comparative study of Less Invasive Stabilization System (LISS) fixation and two-incision double plating for the treatment of bicondylar tibial plateau fractures. Knee. 2008 Mar;15(2):139-143. doi: 10.1016/j.knee.2007.12.001.
17. Hall JA, Beuerlein MJ, McKee MD; Canadian Orthopaedic Trauma Society. Open reduction and internal fixation compared with circular fixator application for bicondylar tibial plateau fractures. Surgical technique. J Bone Joint Surg Am. 2009 Mar 1;91(Suppl 2) Pt 1:74-88. doi: 10.2106/JBJS.G.01165.
18. Li HF, Yu T, Zhu XF, Wang H, Zhang YQ. Locking compression plate + T-type steel plate for postoperative weight bearing and functional recovery in complex tibial plateau fractures. World J Clin Cases. 2022 Jan 14;10(2):502-510. doi: 10.12998/wjcc.v10.i2.502.
19. Dekhne MS, Stenquist D, Suneja N, et al. Optimizing Outcomes after Operative Treatment Bicondylar Tibial Plateau Fractures — Time for Innovation? Arch Bone Jt Surg. 2024;12(2):80-91. doi: 10.22038/ABJS.2023.72836.3378.
20. Jabara JT, Only AJ, Paull TZ, Wise KL, Swiontkowski MF, Nguyen MP. Arthroscopically Assisted Percutaneous Screw Fixation of Tibial Plateau Fractures. JBJS Essent Surg Tech. 2022 Jun 1;12(2):e21.00026. doi: 10.2106/JBJS.ST.21.00026.
21. Jeong JJ, Oh SB, Ji JH, Park SJ, Ko MS. Immediate arthroscopy following ORIF for tibial plateau fractures provide early diagnosis and treatment of the combined intraarticular pathologies. Knee Surg Sports Traumatol Arthrosc. 2019 Oct;27(10):3327-3333. doi: 10.1007/s00167-019-05345-1.
22. Oleo-Taltavull R, Corrü S, Tomüs-Hernündez J, et al. Staged treatment of bicondylar tibial plateau fractures: influence of frame configuration and quality of reduction on outcomes. Eur J Trauma Emerg Surg. 2024 Jun;50(3):1033-1041. doi: 10.1007/s00068-023-02411-9.
23. Warner SJ, Garner MR, Schottel PC, et al. The Effect of Soft Tissue Injuries on Clinical Outcomes After Tibial Plateau Fracture Fixation. J Orthop Trauma. 2018 Mar;32(3):141-147. doi: 10.1097/BOT.0000000000001042.
24. Elabjer E, Benüiü I, üuti T, Ceroveüki T, üuriü S, Vidoviü D. Tibial plateau fracture management: arthroscopically-assisted versus ORIF procedure — clinical and radiological comparison. Injury. 2017 Nov;48(Suppl 5):S61-S64. doi: 10.1016/S0020-1383(17)30742-8.
25. Sun Y, Sun K, Jiang W. Comparison of arthroscopic reduction and percutaneous fixation and open reduction and internal fixation for tibial plateau fractures. Injury. 2018 Jun;49(6):1208-1214. doi: 10.1016/j.injury.2018.03.020.
26. Wang Z, Tang Z, Liu C, Liu J, Xu Y. Comparison of outcome of ARIF and ORIF in the treatment of tibial plateau fractures. Knee Surg Sports Traumatol Arthrosc. 2017 Feb;25(2):578-583. doi: 10.1007/s00167-016-4285-9.
27. Le Baron M, Cermolacce M, Flecher X, Guillotin C, Bauer T, Ehlinger M; SoFCOT. Tibial plateau fracture management: ARIF versus ORIF — clinical and radiological comparison. Orthop Traumatol Surg Res. 2019 Feb;105(1):101-106. doi: 10.1016/j.otsr.2018.10.015.
A differentiated approach to the surgical treatment of intraarticular fracture of the proximal tibia
A.V. Kalashnikov1, Y. M . Litun1, Ye.E. Chip2, A.M. Syvak1
1 SI “The Institute of Traumatology and Orthopedics by NAMSU”, Department of Trauma Injuries and Problems of Osteosynthesis, Kyiv, Ukraine
2 Poltava State Medical University, Poltava, Ukraine
Abstract. Background. For a long time, the question of optimal ways and methods of surgical treatment of fractures of the proximal part of the tibia (PPT) remains debatable. Thepurpose was to study the results of surgical treatment of fractures of the PPT using differentiated use of minimally invasive techniques. Materials and methods. The work consisted of a prospective analysis of the treatment outcomes of 87 patients who were treated 2018 to 2023. Fractures were classified according to Schatzker. The tactics of surgical treatment depended on the type of fracture, the age of the patients and the presence of concomitant diseases. A comprehensive assessment of knee function was performed using the Knee Society Score. For X-ray assessment of the degree of progression of posttraumatic arthritis, the Resnik/Niwoyama system was used. Results. The results of surgical treatment were studied in terms from 6 to 24 months. 19.8 % of excellent, 57.5 % good, 15.6 % satisfactory and 7.1 % unsatisfactory treatment results were obtained. Progression of posttraumatic arthritis was observed in 36 patients (28 patients at one stage, 4 subjects at 2 stages and 5 patients at 3 stages). Of the complications, 7 (8.0 %) were surgical site infections, which required debridement of the focus and longer antibiotic therapy. Over time, loss of reposition and secondary displacement were identified in 5 (5.7 %) cases. The most common complications were the progression of knee osteoarthritis, the development of contractures in 11 (12.6 %) patients. Conclusions. The use of a differential approach to the surgical treatment of intraarticular fractures of PPT, based on the severity of injuries according to Schatzker, allowed to obtain positive functional results in 77.3 % of the victims. The negative consequences of intraarticular fractures of the tibial plateau that worsen the functional outcomes of treatment include the progression of knee osteoarthritis. The degree of its manifestations is largely determined by the severity of the injury, the quality of reduction, the stability of fragment fixation, and the rationality of restorative treatment and rehabilitation.
Keywords: intraarticular fractures; tibia; surgical treatment
Information about authors
A.V. Kalashnikov, MD, PhD, Professor, Head of the Department for Trauma Injuries and Problems of Osteosynthesis, State Institution “The Institute of Traumatology and Orthopedics NAMS of Ukraine”, Kyiv, Ukraine; https://orcid.org/0000-0001-8092-3451
Y.M. Litun, PhD (Medicine), Senior Research Fellow at the Department for Trauma Injuries and Problems of Osteosynthesis, State Institution “The Institute of Traumatology and Orthopedics NAMS of Ukraine”, Kyiv, Ukraine; https://orcid.org/0000-0002-7397-5381
Ye.E. Chip, PhD, Assistant Professor of Surgery Department 3, Poltava State Medical University, Poltava, Ukraine; e-mail: https://orcid.org/0000-0002-7397-0580
A.M. Syvak, resident at the Department for Trauma Injuries and Problems of Osteosynthesis, State Institution “The Institute of Traumatology and Orthopedics NAMS of Ukraine”, Kyiv, Ukraine; https://orcid.org/0000-0001-7241-0461
Conflicts of interests. Authors declare the absence of any conflicts of interests and own financial interest that might be construed to influence the results or interpretation of the manuscript. Information about funding. Authors declare no financial support for obtaining the results and writing this article.
Для кореспонденції: Літун Юрій Миколайович, кандидат медичних наук, ДУ «Інститут травматології та ортопедії НАМН України», вул. Бульварно-Кудрявська, 27, м. Київ, 01054, Україна; e-mail: litun_yurii@ukr.net; тел.: +38 (063) 693-31-40
For correspondence: Yurii Litun, Senior Research Fellow at the Department for Trauma Injuries and Problems of Osteosynthesis, State Institution “The Institute of Traumatology and Orthopedics NAMS of Ukraine”, Bulvarno-Kudriavska st., 27, Kyiv 01054, Ukraine; e-mail: litun_yurii@ukr.net; phone: +38 (063) 693-31-40