Біль (Pain). Прокляття чи спасіння?
Біль (Pain). Прокляття чи спасіння?
Огляд матеріалів з відкритих джерел. Автори: Лікар ортопед-травматолог вищої категорії, дитячий ортопед-травматолог, к.м.н. Марина Біла, виконавчий директор проекту «Травматологія та фармакологія: точки дотику» Олександр Непорожній
Біль у травматології-ортопедії. Що робити, коли біль не минає, або повертається без видимих причин?
(спойлер – біль без причини не буває)

Біль, в тій чи іншій мірі, знайомий усім живим організмам з моменту виникнення життя на землі. Кожен живий організм при надмірному впливі факторів довкілля (високі та низькі температури, травми, пошкодження хімічними речовинами тощо) повинен реагувати та захищати свою цілісність або життя. Саме біль є тим фактором, який спонукає живий організм реагувати на подразник, та намагатися уникнути травмування. Таким чином, біль — дуже важливий охоронний механізм, що забезпечує виживання. Адже, якби ми не відчували болю, травматичні або дегенеративно-дистрофічні пошкодження організму могли би призвести до смерті. Але, на жаль, біль не лише захищає.
Біль – найчастіша причина звернення пацієнтів до ортопеда-травматолога.
Зазвичай, біль включає в себе чуттєві та психо-емоційні компоненти. Часто біль класифікується як гострий та хронічний. Гострий біль виникає при різного виду травматичних пошкодженнях: переломи кісток, розриви м’язів та сухожилків, вивихи суглобів, забої і т. д., а хронічний – при хронічних захворюваннях: артрози, артрити, синовіти, різного виду тунельні невропатії та інші запальні та дегенеративно-дистрофічні захворювання. Бувають, правда, випадки, коли при хронічних захворюваннях виникає гострий біль, зазвичай, це говорить про те, що хронічне захворювання або ускладнюється, або переходить на нову стадію.
Психо-емоційний компонент гострого болю часто пов’язаний із тривогою та гіперактивністю симпатичної нервової системи (наприклад, виникненням тахікардії, збільшенням частоти дихання та артеріального тиску, потовиділенням, розширенням зіниць). При хронічному болю не спостерігається ознак гіперактивності симпатичної нервової системи, проте він також може супроводжуватися вегетативними проявами (наприклад, втомою, зниженням лібідо, втратою апетиту, порушенням сну, порушенням уваги), зниженням настрою та працездатності. Здатність переносити біль значно різниться серед людей.
Для початку розберемо, що ж таке біль і чому він виникає? Про що біль намагається нам сказати?
Розпочнемо з визначення поняття біль та його видів
У 2020 році Міжнародною асоціацією з вивчення болю (International Association for the Study of Pain — IASP) вперше з 1979 року було оновлене загальне визначення болю та його розуміння. Отже, згідно з IASP, біль — неприємне сенсорне й емоційне переживання, пов’язане або таке, що здається пов’язаним з дійсним або потенційним пошкодженням тканин.
IASP розробила переглянуте визначення разом з шістьма примітками, щоб краще передати особливості і складність переживання болю, а саме:
- біль — це завжди особистий досвід, на який тією чи іншою мірою впливають біологічні, психологічні та соціальні чинники;
- біль і ноцицепція — різні явища, біль не може бути виведений тільки з активності сенсорних нейронів;
- завдяки своєму життєвому досвіду люди пізнають поняття болю; звіт людини про переживання як про біль повинен поважатися;
- хоча біль зазвичай відіграє адаптивну роль, він може несприятливо впливати на функції, соціальне та психологічне благополуччя;
- вербальний опис є лише одним із декількох способів вираження болю; нездатність спілкуватися не заперечує можливості того, що людина або тварина відчуває біль.
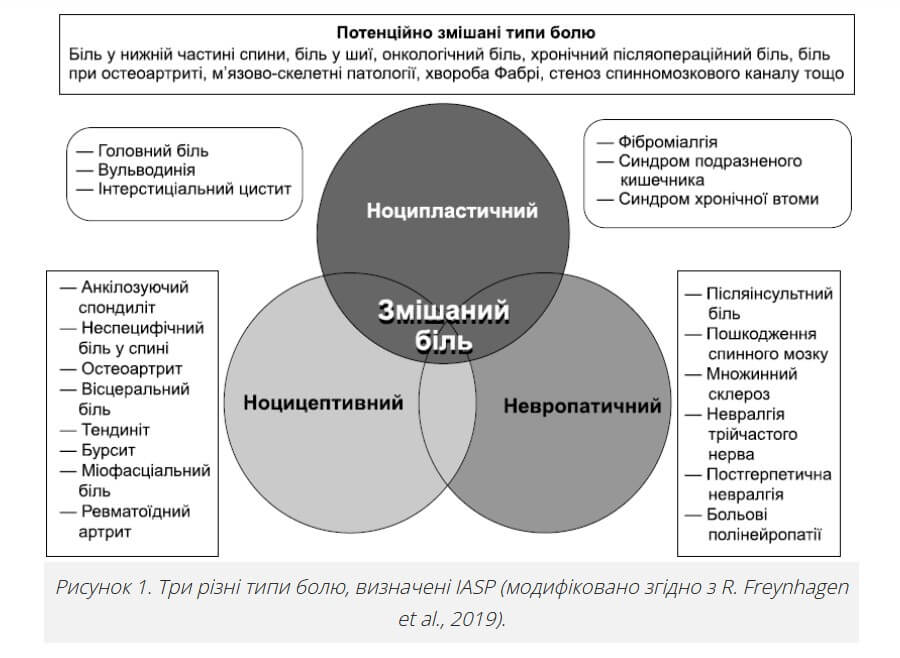
У сучасному розумінні визначають декілька типів болю (ноцицептивний, невропатичний і ноципластичний), що в першу чергу відображає механізми їх виникнення та клінічні особливості прояву.
Одним із найбільш частих типів болю, з яким стикається лікар ортопед-травматолог у щоденній практиці, є ноцицептивний біль. Ноцицептивний біль — це біль, який виникає через активацію ноцицепторів у ненервовій тканині з фактичним пошкодженням або загрозою пошкодження тканини.
При пошкодженні тканини вивільняються медіатори запалення: простагландини, продукти арахідонової кислоти, брадикінін, цитокіни, гістамін, серотонін тощо. У результаті подразнення ноцицепторів поріг болю зменшується і збільшуються відповіді на підпорогові стимули, викликаючи первинну гіпералгезію. Ця периферична сенсибілізація є процесом, який сприяє посиленню болю від місця травми і має функцію захисту тканини від більшого пошкодження, додаючи час на відновлення пошкодження.
Класичний ноцицептивний біль виникає при таких патологіях, як: ревматоїдний артрит і артрози, травми і поранення, неспецифічний біль у спині, вісцеральний біль тощо.
Ноцицептивний біль (біль, викликаний пошкодженням тканин чи органів) може бути соматичним або вісцеральним. Соматичні больові рецептори розташовані в шкірі, підшкірній клітковині, фасціях, інших сполучнотканинних структурах, надкісниці, ендості та суглобових капсулах. Роздвоєння цих рецепторів викликає гострий або тупий локалізований біль, відчуття пекучого болю нехарактерне при залученні в патологічний процес шкіри та підшкірної клітковини. Рецептори вісцерального болю розташовані в більшості внутрішніх органів і в навколишніх сполучних тканинах. Вісцеральний біль, пов’язаний з перерозтягненням органу, не має чіткої локалізації, глибокий (внутрішній), а іноді і схваткоподібний; він також може проектуватися на віддалених ділянках поверхні шкіри. Вісцеральний біль, що виникає внаслідок пошкодження капсули органу або глибоко розташованих сполучнотканинних елементів, може бути більш локалізованим та гострим.
Другий вид болю, який, за різними даними, становить від 6,9 до 10 % у генеральній популяції, це невропатичний біль, який поділяють на центральний (травма спинного мозку, інсульт, розсіяний склероз) та периферичний невропатичний біль (постгерпетична невралгія, тригемінальна невралгія, діабетична полінейропатія).
У виникненні невропатичного болю відіграє роль низка периферичних і центральних механізмів, які часто взаємопов’язані. Одними з периферичних механізмів виникнення невропатичного болю можуть бути: спонтанна ектопічна активність в пошкоджених нейронах, обумовлена зміною структури натрієвих каналів у регенеруючих аксонах пошкоджених нервів, патологічні взаємодії між нервовими волокнами (імпульс, що йде від нейрона з пошкодженою мієліновою оболонкою, може потрапляти на сусідні волокна, та/або виникають перехресні розряди в нейронах спінального ганглію з виникненням циркулюючого нервового імпульсу та формуванням так званого порочного кола патологічної імпульсації), розвиток гіперчутливості нейронів до катехоламінів, симпатичне посилення болю.
З центральних механізмів виникнення невропатичного болю головним чином слід відзначити центральну сенситизацію, яка полягає в підвищенні чутливості ноцицептивних нейронів у центральній нервовій системі (ЦНС) до нормального або підпорогового аферентного імпульсу унаслідок гіперзбудливості нейронів зі стійкою деполяризацією постсинаптичної мембрани нейронів іонами кальцію. Цей стан обумовлений появою ектопічних спонтанних розрядів у пошкоджених нервових волокнах, що доповнює порочне коло периферичної патологічної імпульсації центральним компонентом. Серед інших центральних механізмів невропатичного болю можна відзначити ефект спраутинга та феномен накручування (wind-up). Ефект спраутинга полягає в проникненні відростків Аβ-волокон до С-волокон і призводить до того, що небольові (тактильні) імпульси, які передаються Аβ-волокнами, сприймаються як больові. Це значною мірою збільшує потік больових сигналів у задній ріг спинного мозку. При феномені накручування (wind-up) відповідь нейронів на кожний наступний больовий імпульс підвищується навіть в тому випадку, якщо величина цього імпульсу не змінюється. У подальшому розвивається дефіцит гальмування, який виникає через загибель гальмівних інтернейронів унаслідок ексайтотоксичності. Слідом за цими змінами спостерігається зменшення щільності рецепторів ГАМК у задньому розі спинного мозку.
Наслідком вищенаведених механізмів є формування чітких клінічних симптомів невропатичного болю, а саме: гіпералгезія (посилення больової реакції на шкідливі стимули), алодинія (зниження больового порогу), гіперпатія (надмірна суб’єктивна реакція на больові і небольові стимули, яка зберігається протягом тривалого часу), вторинна гіпералгезія (поширення больових відчуттів за межі тканинного ушкодження).
У 2017 році IASP було введено новий термін на позначення третього різновиду болю, а саме «ноципластичний біль», який фактично замінив раніше існуючий термін «дисфункційний біль».
Ноципластичний біль — це біль, який виникає через зміну ноцицепції, незважаючи на відсутність явних доказів наявності пошкодження або загрози пошкодження тканини, що викликає активацію периферичних ноцицепторів, або відсутність доказів захворювання чи ураження соматосенсорної системи, що викликають біль. Головна відмінність ноципластичного болю від ноцицептивного і невропатичного полягає в тому, що при традиційному обстеженні не вдається виявити причину болю або органічні захворювання, які могли б пояснити походження болю.
Ноципластичний біль обумовлений не первинною патологією відповідного органа або системи, а нейробіологічними, нейрофізіологічними, нейрохімічними і морфологічними змінами в ЦНС. Основними факторами, що сприяють розвитку цього виду болю, є психологічні, соціальні фактори й емоційний стрес. Ці фактори відіграють ключову роль у порушенні адекватної роботи низхідної норадренергічної і серотонінергічної системи. У підсумку це призводить до того, що звичайні небольові стимули починають сприйматися як больові. Класичним прикладом такої патології є фіброміалгія, про яку ми вже писали у нашому блозі.
Оскільки в клінічній практиці найбільш часто зустрічається ноцицептивний біль або його комбінації з невропатичним і ноципластичним болем (рис. 1), його ефективне лікування може сприяти більш швидкому покращенню стану хворого та якості його життя. Більше того, ефективне його лікування може запобігти його хронізації та формуванню на його основі невропатичного та ноципластичного больового синдрому, що ускладнюватиме перебіг захворювання і відтерміновуватиме одужання хворого.
Патофізіологія болю
Зазвичай у травматології-ортопедії, як і у інших напрямках медицини в залежності від тривалості больових відчуттів розрізняють:
Короткочасний (транзиторний) біль, що раптово з’являється на короткий проміжок часу без конкретно визначених причин, проходить самостійно і зазвичай не вимагає лікування.
Гострий біль, як писали вище, часто розвивається у відповідь на пошкодження тканини (переломи, вивихи, розриви та розтягнення, гематоми, забої т.н.), виникає внаслідок подразнення периферичних больових рецепторів (ноцицепторів — первинний аферентний (сенсорний) нейрон, який активується лише больовим подразником), є закінченнями специфічних чутливих нервових волокон типів А-дельта і С. Це нормальна відповідь на надмірну механічну (тиск, удар), термічну (дуже високу або низьку температуру) або хімічну дію. При цьому виді болю причину можна виявити досить швидко. Основне лікування спрямоване на усунення наслідків ушкодження, а знеболювання є додатковим методом.
Підгострий — діагностують у тих випадках, коли він триває від 2 до 6 місяців. При цьому виді у больовий синдром великою мірою задіяно психологічний компонент
Хронічний біль, пов’язаний з тривалим поточним пошкодженням тканини, можливо, обумовлений постійним роздвоєнням вказаних волокон. Однак важкі травми тканин не завжди передбачають тяжкість стану або хронічної хвороби. Хронічний біль може бути також обумовлений поточним патологічним процесом або дисфункцією периферичного або центрального відділу нервової системи (що призводить до розвитку нейропатичної хвороби). Від гострого болю відрізняється не лише тривалістю понад 6 місяців, а й тим, що організм не може самостійно відновити свої функції. До нього відносять: невралгії, головний біль (мігрені), м’язовий, тазовий та інш. Ступінь вираженості больових відчуттів згодом дедалі менше залежить від сили ушкоджуючого фактору, встановити причину стає дедалі складніше, і навіть поглиблене обстеження не дає задовільних результатів. Виникають додаткові симптоми: порушення сну, апетиту, депресивні переживання, розлади уваги, пам’яті тощо. Пацієнти часто змінюють знеболювальні препарати, які перестають допомагати. А больовий синдром перетворюється на самостійну хворобу, лікування якої залежить від виду болю.
Психологічні фактори модулюють інтенсивність болю з високим ступенем варіабельності. Думки та емоції відіграють важливу роль у сприйнятті болю. У багатьох пацієнтів з хронічними болями також спостерігаються психічні розлади, особливо депресії та тривоги.
Біль погіршує кілька когнітивних доменів, включаючи увагу, пам’ять, концентрацію та зміст думок, можливо, потребує когнітивних ресурсів.
Багато больових синдромів обумовлені кількома факторами. Наприклад, хронічний біль в області попереку та більшість больових синдромів при онкологічних захворюваннях мають виражений ноцицептивний компонент, але також можуть мати і нейропатичний компонент (внаслідок пошкодження нерва).
Передача больових імпульсів та модуляція болю
Aферентні, або чутливі волокна вступають у спинний мозок, проходячи через спинномозкові ганглії та задні корінці, і утворюють синапси з нейронами задніх рогів спинного мозку. Звідси волокна переходять на протилежний бік і прямують у складі бічних стовпів спинного мозку до таламусу і потім до кори головного мозку.
Стимуляція, що повторюється (наприклад, при довготривалому больовому синдромі) приводить до сенситизації нейронів задніх рогів спинного мозку, в наслідок чого периферичні стимули вже зниженої інтенсивності також викликають відчуття болю (феномен накручування-wind-up).
Сенситизація периферичних нервових утворень і структур на різних рівнях центральної нервової системи (ЦНС), що тягне за собою довгострокові синаптичні перебудови в коркових чутливих полях (ремоделювання), в результаті може призводити до підтримки підвищеного сприйняття болю. Цей процес постійної аферентної імпульсації, що викликає підвищену чутливість (нижні пороги) та ремоделювання центральних ноцицептивних шляхів та рецепторів, називається центральною сенсибілізацією. Це пояснює, чому відбувається таке:
- Аллодинія (больова реакція на безболісний подразник)
- Гіпералгезія (надмірна больова реакція на звичайний больовий подразник)
Речовини, що вивільняються при пошкодженні тканин, включаючи компоненти запального каскаду, також можуть підвищувати чутливість периферичних ноцицепторів. До таких речовин відносяться вазоактивні пептиди (наприклад, кальцитонін ген-споріднений пептид, субстанція Р, нейрокінін А) та інші медіатори (наприклад, простагландин E2, серотонін, брадикінін, адреналін).
Больовий сигнал модулюється на декількох рівнях, включаючи сегментарний рівень і модуляцію еферентними волокнами, за допомогою різних нейромедіаторів, включаючи ендорфіни (наприклад, енкефаліни) і моноаміни (наприклад, серотонін, (норадреналін)). Взаємодія (поки що недостатньо вивчена) цих медіаторів призводить до збільшення, продовження, укорочення або зменшення сприйняття та відповіді на біль. Вони зумовлюють знеболювальну дію лікарських препаратів, що впливають на ЦНС, при хронічному болю (наприклад, опіоїдів, антидепресантів, протисудомних препаратів, стабілізаторів мембран) за допомогою взаємодії з певними рецепторами та зміни нейрохімічних процесів.
Психологічні фактори є важливими больовими модуляторами. Вони впливають не тільки на те, як пацієнти говорять про біль (наприклад, стримано, з дратівливістю або зі скаргами), і як вони поводяться у відповідь на нього (наприклад, чи гримасують вони), але вони також викликають передачу нервових імпульсів, які модулюються в синапс уздовж шляхів болю. При взаємодії психологічної реакції на тривалий біль з іншими центральними регуляторними факторами формуються довгострокові зміни у сприйнятті болю.
На цьому, мабуть, ми закінчимо з визначеннями та фізіологією і перейдемо безпосередньо до діагностики та боротьби (лікування) болю у травматології-ортопедії.
Діагностика болю
На жаль, на сьогодні не існує апаратного методу діагностики болю та його інтенсивності. Вся методики базуються на суб’єктивних відчуттях пацієнта.
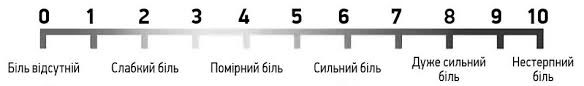
Найбільш надійними та загальноприйнятими в світовій практиці інструментами оцінки якісних і кількісних характеристик болю вважають шкали або опитувальники, які заповнюють самі пацієнти. Більшість методик для оцінки інтенсивності больового синдрому базуються на інтерпретації тверджень самих хворих. Найбільш поширені так звані аналогові шкали болю, які передбачають асоціацію болю з кольором (колірна шкала) або довжиною відрізка, між точками «болю немає» і «нестерпний або максимальний біль».
Візуально-аналогова шкала (ВАШ) — метод суб’єктивної оцінки болю. Пацієнта просять відмітити на неградуйованій лінії довжиною 10 см точку, яка відповідає ступеню вираженості болю. Ліва межа лінії відповідає визначенню «болю немає», права — «найгірший біль, який можна собі уявити». Як правило, використовують паперову, картонну або пластмасову лінійку довжиною 10 см.
Зі зворотного боку лінійки нанесено сантиметрові поділки, за якими лікар відзначає отримане значення і заносить у лист спостереження. До безумовних переваг цієї шкали відносять її простоту і зручність. При динамічній оцінці зміни інтенсивності болю вважають об’єктивними й істотними, якщо справжнє значення ВАШ відрізняється від попереднього більше ніж на 13 мм.
Також з метою оцінки інтенсивності болю можна використовувати і модифіковану ВАШ, в якій інтенсивність болю позначають також різними відтінками кольорів.
Однак на практиці дані суб’єктивної оцінки болю пацієнтом доповнюють лікарською оцінкою цього твердження в комплексі з низкою клінічних ознак (розширення зіниць, тахікардія, дискоординація дихання, артеріальна гіпертензія, блідість, підвищене потовиділення, гримаси тощо).
Докладніше про ВАШ
Візуальна аналогова шкала
Візуальна аналогова шкала болю – шкала, якою найчастіше користуються анестезіологи та онкологи. Вона являє собою можливість оцінити інтенсивність болю. Дана шкала являє собою лінію довжиною 10 см, намальовану на чистому аркуші паперу – без клітинок. 0 см – це «болю немає», протилежна крайня точка (10 см) – «біль сама нестерпна, яка ось-ось приведе до загибелі». Лінія може бути як горизонтальною, так і вертикальною.
Пацієнт повинен поставити крапку там, де, як він відчуває, розташовується його біль. Лікар бере лінійку і дивиться, на якій позначці знаходиться точка пацієнта:
- 0-1 см – біль вкрай слабкий;
- від 2 до 4 см – слабкий;
- від 4 до 6 см – помірний;
- від 6 до 8 см – дуже сильний;
- 8-10 балів – нестерпний біль.
При оцінці болю лікар не тільки дивиться на цю точку, а й на всю поведінку пацієнта. Якщо пацієнта можна відволікти питаннями, якщо він спокійно пройшов по кабінету до виходу, можливо, він завищує ступінь болю. Тому йому можна запропонувати повторно оцінити свій біль – по тій же шкалі. А якщо це жінка, то попросити порівняти з болем при пологах (вона оцінюється в 8 балів для кожної жінки). Якщо вона говорить: «Ви що, народжувати було вдвічі болючіше», то варто оцінити її біль в 4-5 балів.
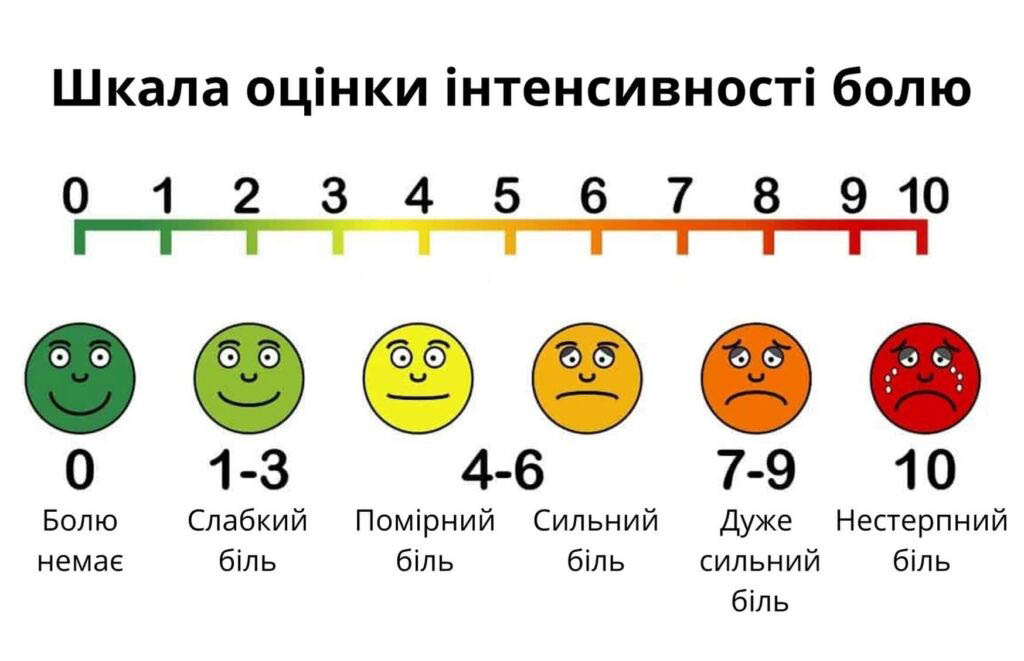
Модифікована візуальна аналогова шкала
Суть оцінки болю – така ж, як і в попередньому випадку. Єдина відмінність цієї шкали – в кольоровому маркуванні, на тлі якого і намальована лінія. Колір йде градієнтом: від зеленого, який починається від 0, до 4 см змінюється жовтим, а до 8 см – червоним.
Вербальна рангова шкала
Вона дуже нагадує візуальну аналогову шкалу: так само лінія довжиною в 10 см, яку можна намалювати при пацієнті самостійно, але відмінність є: кожні 2 см напис: на 0 см – болю немає, на 2 см – слабкий біль, на позначці 4 см – помірний біль, на 6 см – сильний, на 8 см – дуже сильний, в кінцевій точці – нестерпний біль. У цьому випадку пацієнтові вже легше зорієнтуватися, і він ставить крапку, виходячи з того, з яким епітетом у нього найбільше асоціюється власний стан.
Позитивні сторони цього методу оцінки болю в тому, що з його допомогою можна оцінювати і гострий, і хронічний больовий синдром. Крім того, шкалу можна застосовувати у дітей, починаючи від молодших школярів, а також людей з початковими ступенями деменції.
Шкала болю «в лицях»
Ця шкала може застосовуватися для визначення інтенсивності болю у людей в глибокій деменції. Вона складається з 7 малюнків осіб з емоціями, кожна з яких схематично передає силу больового синдрому. Розташовані вони по наростанню болю. Чому саме малюнки, та ще й такі примітивні? Тому, що з таких малюнків емоцію легше розпізнати і важче невірно тлумачити.
Перед тим, як пацієнт вкаже на лице, що відображає відповідну ступінь болю, йому потрібно пояснити картинку. Лікар каже: «Дивись, на перше обличчя – йому нічого не болить, далі показані обличчя, які відчувають біль – з кожним наступним все сильніше. Саме крайнє праве обличчя – страшенно мучиться від болю. Покажи мені, який біль відчуваєш ти». Після цього пацієнт вказує або обводить потрібну особу.
Модифікована лицьова шкала
Вона складається з 6 смайлів / лиць, кожен з яких зображує емоцію, відповідно опису болю по вербальній ранговій шкалі. Вона також використовується для оцінки інтенсивності больового синдрому при деменції і теж проводиться після короткого вступного слова.
Існує ще декілька модифікацій класичної шкали болю, які використовують, наприклад, у реанімаційних відділеннях, онкологічних відділеннях і т. д.
Для чого потрібні шкали болю
Шкалами болю користуються не всі лікарі. Їх застосовують, в основному, анестезіологи-реаніматологи, терапевти і онкологи, хірурги, ортопеди-травматологи. Іноді з ними стикаються лікарі і інших спеціальностей, коли мова йде про хронічних або післяопераційних хворих, яких відправили на амбулаторне лікування.
Залежно від того, як оцінений біль, призначатиметься знеболюючий засіб: при слабкому болю – це ненаркотичні знеболюючі та НПЗП: «Ібупрофен», «Анальгін», «Диклофенак», «Парацетамол», «Німесил», «Ксефокам». При помірному – 2 ненаркотичних анальгетики, що мають кілька різних механізмів знеболення, або комбінація з слабкого наркотичного засобу і ненаркотичного анальгетика. Сильний біль вимагає призначення сильного наркотичного та ненаркотичного анальгетиків. Часто доводиться вдаватися і до додаткових методів: блокадам нервових шляхів, алкоголізації (введенні етанолу) в нервові закінчення, які є причиною хронічного сильного болю.
Кожен із зазначених препаратів має масу побічних ефектів: від розладів травлення, порушень роботи нирок, підшлункової залози, печінки, обміну речовин, до важких уражень ЦНС, змін формули крові, появи внутрішніх кровотеч та втрати свідомості. Тому в інтересах пацієнта – максимально об’єктивно оцінювати власний біль, а при змінах інтенсивності – повідомляти про це лікаря.
Біль у травматології-ортопедії - що болить та як лікують?
Діагностика болю у травматології-ортопедії
Для виявлення причин, які викликають біль, у травматології-ортопедії використовують увесь доступний арсенал інвазивного та неінвазивного обладнання: рентгенографія, КТ, МРТ, УЗД, ЕНМГ, діагностичну артроскопію, ангіо- та міографію, специфічні тести і т.д.
Крім апаратної діагностики причин, часто використовують так звану блокаду (провідникова анестезія) — блокування передачі нервового імпульсу по нервовому стовбуру. Для цього місцевий анестетик під контролем УЗ за допомогою ін’єкції вводять поруч з нервовим волокном. Цей метод використовують для анестезії при травматологічних операціях, а також для допомоги хворим з хронічним больовим синдромом — при грижах міжхребцевого диска, невралгіях, ішіасі, тунельних невропатіях, фантомних болях. Крім лікувального ефекту, блокаду використовують з діагностичною метою для визначення точної локалізації патологіних процесів, які викликають больові відчуття.
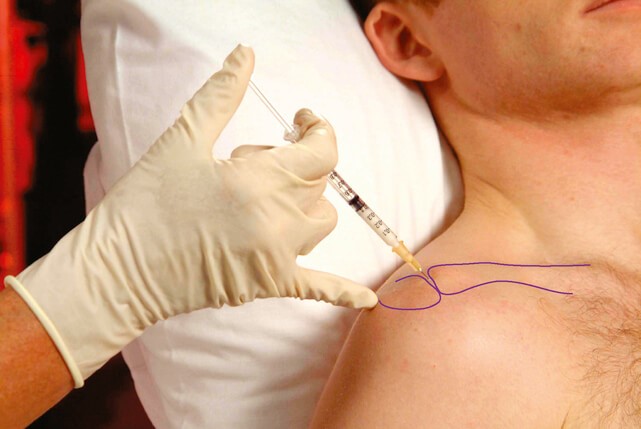
Приклад медикаментозної блокади акроміально-ключичного суглоба
Що саме болить в опорно-руховому апараті?
Боліти може все. 99% травматичних пошкоджень та хронічних чи гострих захворювань викликають біль різної інтенсивності. Нерідко, при масивних пошкодженнях тканин, у пацієнта може виникнути так званий травматичний або больовий шок. Лише декілька захворювань у травматології-ортопедії на початкових стадіях можуть розвиватися без больових відчуттів, до цих патологій можна віднести: онкологічні захворювання, пухлиноподібну перебудову тканин, асептичний остеонекроз, дегенеративно-дистрофічні захворювання хрящів та менісків на ранніх стадіях (як відомо, хрящі та «білі зони» менісків не мають своїх нервових закінчень).
Якщо гострий біль при травмі, у більшості випадків, легко діагностувати, локалізувати та лікувати, то хронічний біль залишається однією з найактуальніших проблем у сучасній ортопедії-травматології та вертебрології. Вже сьогодні масштаби медико-соціальних наслідків болю у спині можуть досягти пандемії. В останні десятиліття біль у спині та суглобах став проблемою номер один, оскільки понад 90% популяції людей старшого віку, схильні до больових синдромів.
Болі в суглобах спостерігаються у клінічній картині цілого ряду захворювань: у хворих на неврологічний та соматичний профіль, пацієнтів з ортопедичною та травматологічною патологією. Так, поширеність больового синдрому в колінних та кульшових суглобах досягає 57,8% загальної популяції, плечового суглоба — до 26%.
Артралгія (від др.-греч. ἄρθρον — суглоб + др.-греч. ἀλγέω — відчувати біль, страждати) може бути спровокована десятками різних захворювань та патогенних факторів, найчастіші причини такі: ревматоїдний артрит, колагенози, ендокринні розлади (цукровий діабет, порушення з боку гіпофіза та щитовидної залози), системні захворювання (псоріаз, подагра, червоний вовчак), ускладнення після перенесених вірусних та бактеріальних інфекцій, травми, новоутворення, туберкульоз та низка інших патологічних станів.
Слід зазначити, що віковий аспект грає одну з основних ролей у прояві больового синдрому при ураженні опорно-рухового апарату. Наприклад, у літніх осіб близько 65% випадків болю в плечі обумовлено патологією ротаторної манжети плеча, 11% — хворобливістю перикапсулярної тканини, 10% — патологією акроміально-ключичного суглоба, 3% — артритом плечового суглоба, а в 5% випадків болю носять характер іррадіації із шийного відділу хребта.
Незважаючи на те, що хворого турбують болі в суглобах, часто він потрапляє на прийом до лікаря-невролога. Для визначення причини, що спричинила біль у суглобі, насамперед слід визначити, чи є вона наслідком суто суглобового процесу, чи результатом зміненого стану періартикулярних тканин, чи проблему викликають зміни у відповідному відділі хребта, за допомогою розпізнавання клінічних особливостей в анамнезі та проведення фізикального обстеження.
Для правильної постановки діагнозу поряд з оцінкою неврологічного статусу необхідно ретельно зібрати анамнез (наявність ревматичних захворювань, травм, онкології, перенесені вірусні чи бактеріальні інфекції які хворий може пов’язати з появою больових відчутті), оцінити гостроту появи симптоматики та даних УЗД/МРТ/КТ суглоба та періартикулярних тканин. У ряді випадків потрібні додаткові дослідження та консультації лікарів суміжних спеціальностей.
Лікареві будь-якої спеціальності необхідно пам’ятати, що не завжди больовий синдром у ділянці суглоба може бути обумовлений суто суглобовою патологією, це можуть бути патологічні процеси навколосуглобових тканин або поєднання суглобових та позасуглобових процесів. Наприклад, тунельні невропатії, про які ми неодноразово писали в наших матеріалах, можуть викликати больові відчуття у суглобах, хоча самі суглоби при цьому абсолютно здорові.
Як лікують?
Фактично, лікувати сам біль без усунення причини, яка викликає біль, то заняття надзвичайно небезпечне і безперспективне.
Отже, перший етап лікування – діагностика, визначення причини та факторів, які викликають больові відчуття.
Другий етап – припинення дії деструктивних факторів на організм.
- Гостра травма (гострий біль): травматичні ампутації, відкриті та закриті переломи, розриви сухожилків та м’язів, вивихи, гематоми і т. д.
Лікування гострого болю починається з усунення причини що його викликає:
а. Зупинка кровотечі (при травматичних ампутаціях, відкритих переломах з пошкодженням судин, глибоких порізах та саднах з пошкодженням судин і т. д.)
б. Іммобілізація (тимчасове знерухомлення) пошкодженої частини організму, як то хребта чи кінцівок, спеціальними фіксуючими шинами або, при їх відсутності, підручними матеріалами.
в. Холод на місце кровотечі та знеболення доступними на догоспітальному етапі анальгетиками
г. Госпіталізація
В умовах лікарні на госпітальному етапі проводиться: знеболення за допомогою наркотичних або ненаркотичних анальгетиків (в залежності від травми), стабільна зупинка кровотечі, стабільна фіксація уламків чи пошкоджених суглобів за допомогою консервативних (спеціальні ортези, гіпсові або полімерні пов’язки) чи оперативних методів (металоостеосинтез переломів кісток, хірургічне відновлення пошкоджених м’язів чи сухожилків, ендопротезування суглобів і т.д.) та подальше лікування з застосуванням фармакотерапії та фізіотерапії направлене на: усунення болю, відновлення кровопостачання у пошкоджених тканинах, усунення набряків, відновлення функцій кінцівки.
- Підгострий біль. Біль, який триває від 2 до 6 місяців, часто пов’язаний з перенесеними оперативними втручаннями (або травмами які лікують консервативно), особливо при ампутаціях (фантомний біль) та ендопротезуванні великих суглобів. Також підгострий біль характерний для системних захворювань (подагра, цукровий діабет, червоний вовчак, ревматоїдний артрит), різного вида тунельних невропатій, патологій хребта (грижі, радикулопатії, неврити), пухлини та метастази.
Лікування підгострого болю полягає у:
а. Усуненні причин, що його викликають – реампутація або ревізія м’яких тканин при діагностиці фантомного болю, ревізійне ендопротезування, заміна консервативного методу лікування на оперативний для усунення причин болю
б. Комплексне лікування системних захворювань, адекватна діагностика та хірургічне лікування тунельних невропатій, хірургічне лікування патологій хребта, комплексне лікування (хірургічне видалення та хіміотерапія) онкологічної патології
в. У лікуванні підгострого болю, окрім звичайних анальгетиків, застосовують: нестероїдні протизапальні препарати (наприклад, Німесіл, Ксефокам), седативні препарати та антидепресанти, також у багатьох випадках потрібна консультація психіатра та невропатолога. Часто застосовують апаратні методи лікування: УХТ, електрофорез з місцевими анестетиками, радіочастотна денервація, радіочастотна нейромодуляція. Нерідко застосовують місцеві та провідникові блокади.
- Хронічний біль, або хронічний больовий синдром, у травматології-ортопедії. Біль, який триває більше 6 місяців, формується, зазвичай, при відсутності своєчасного і ефективного лікування гострого та підгострого болю, та усунення причин які їх викликають. Надзвичайно складний патологічний стан, який вимагає комплексного підходу та залучення суміжних спеціалістів: неврологів та нейрохірургів, онкологів, ревматологів, фізіотерапевтів, психологів та психіатрів. Окрім застосування методик як при лікуванні підгострого болю, часто додаються наркотичні та психотропті препарати, тому що, як писали вище, хронічний больовий синдром безпосередньо пов’язується з психо-емоційним станом пацієнта.
Причини, які викликають хронічний больовий синдром, часто, ті самі, що пов’язані з підгострим болем. До них, також, можна віднести: травматичні пошкодження головного та спинного мозку, дегенеративно-дистрофічні та хімічні ураження ЦНС. Змінені, у результаті патологічних процесів, рецептори або провідні шляхи без зупинки починають посилати імпульси в головний мозок, що призводить до формування постійного осередка збудження. В деяких випадках, у разі пошкоджень ЦНС, головний мозок може сам стати осередком генерації больових відчуттів без участі рецепторів чи провідних шляхів периферичної нервової системи.
Лікування хронічного больового синдрому завжди комплексне. Як і в перших двох випадках, по можливості, потрібно визначити та усунути деструктивні фактори, що викликають біль. Паралельно з пошуком причин, пацієнту, як і у випадку з лікуванням підгострого болю, призначають НПЗП, наркотичні та ненаркотичні анальгетики, седативні препарати та антидепресанти. Враховуючи той факт, що хронічний біль часто не чутливий до звичайних анальгетиків, пацієнтам призначають специфічні препарати, що впливають на провідність нервової тканини та пригнічення генерації зон збудження у головному мозку. Зазвичай, їх прийому буває достатньо, щоб полегшити синдром хронічного болю у багатьох пацієнтів.
Механічне, хімічне, термічне або електричне руйнування патологічно змінених нервових волокон відразу ж після операції позбавляє пацієнтів від болю, що мучив їх, допомагає відновити втрачену фізичну активність та психічний стан.
У неврології та нейрохірургії знайшли застосування такі операції як:
- радіочастотна денервація,
- механічна денервація ділянок тіла,
- радіочастотна нейромодуляція,
- встановлення епідуральних катетерів та ін.
- Ноцицептивний біль у травматології-ортопедії. Лікування цієї патології має бути комплексним та міждисциплінарним, адже причини, які викликають больові відчуття, зазвичай, встановити не вдається. До лікування цієї патології залучають психіатрів, неврологів, онкологів, фізіотерапевтів, реабілітологів і т. н. При лікуванні ноцицептивного болю, зазвичай, використовують анальгетики центральної дії, які блокують генерацію больових імпульсів у головному мозку та передачу їх по нервових провідних шляхах, а також психотропні препарати: антидеперсанти та седативні препарати.
Коли звертатися до лікаря?
Як показує статистика, у 40% випадків причиною звернення до лікаря є саме сильний біль, позбавитися якого пацієнти не можуть самостійно за допомогою доступних анальгетиків. Більшість цих випадків переросли з гострого болю у підгострий або хронічний, адже пацієнти не займалися усуненням причин виникнення болю, а боролися з симптомами.
Окрім гострої травми та гострого болю, коли потрібно якомога скоріше звернутися до лікаря, ортопеди-травматологи рекомендують звертатися до спеціалістів у разі:
- після навантаження, яке спричинило болісні відчуття, біль повертається навіть при незначних навантаженнях та не проходить після відпочинку або прийому анальгетиків;
- біль супроводжується іншими патологічними проявами, наприклад, порушенням функцій кінцівок, контрактурами, набряками, локальним або загальним підвищенням температури, почервонінням або гематомами у місці патологічних процесів;
- біль у спокої, коли явних причин для його виникнення немає
Прогнози, ускладнення, перспективи
Прогнози лікування неоднозначні та індивідуальні, адже, як писали вище, біль – це суто індивідуальне переживання. При майже однакових травмах чи захворюваннях ОРА інтенсивність та тривалість болю може бути абсолютно різною. Дія анальгетиків на організм також може бути різною. Одному пацієнту при гострій травмі та болю допомагає звичайний анальгін, а іншому, у схожому випадку, призначають наркотичні препарати. Психо-емоційна реакція на біль, також, суто індивідуальна і потребує індивідуального підходу та програми взаємодії з пацієнтом.
Ускладнення залежать від багатьох факторів:
- ступінь ураження тканин чи органів;
- хронізація процесів;
- ступінь залучення тканин у патологічні процеси;
- системні захворювання які вражають ОРА;
- залучення ЦНС та психо-емоційної сфери і т.н.
Тривалий прийом знеболюючих препаратів без встановлення та усунення причини болю призводить до неповоротних наслідків та змін в організмі, адже хвороба прогресуватиме й поширюватиметься, а побічні дії препаратів матимуть надзвичайно шкідливий вплив на загальний стан пацієнта. Побічні дії фармпрепаратів (анальгетиків, НПЗП, седативних, антидепресантів і т.д.):
- з боку кишково-шлункового тракту та органів травлення: діарея, закрепа, виразки та виразкові кровотечі, дисбактеріоз, нудота, блювання, ураження підшлункової залози, нирок, печінки і т.н.
- з боку ЦНС та ПНС: галюцинації, збудження, загальмованість, сонливість, гіперстезія, парестезія, судоми, наркоманія, залежність …
- з боку складу крові: збільшення або зменшення тромбоцитів та порушення згортання крові призводить до утворення тромбів або до кровотечі, лейкоцитопенія, лейкоз, зміни ШОЕ …
- з боку ССС: тахікардія, аритмія, брадикардія, порушення в малому колі кровообігу що викликають проблеми з диханням, набряки, пошкодження клапанів серця…
- з боку психо-емоціонального стану: втрата сну, тривожність, втрата лібідо, втрата зосередженості, страх смерті …
Перспективи боротьби з болем
Препарати направленої дії які не викликають залежності, звикання та мають мінімальні побічні дії на організм – це головна мета сьогоднішньої фармакології. Нажаль, отримати такі препарати й досі не вдалося. Але розробки та дослідження у цьому напрямку ведуться постійно. Також ведуться дослідження в області діагностики болю, особливо такого, причини якого встановити не вдається.
Підбиваючи підсумки
Боротьба з болем у хворих з пошкодженнями та захворюваннями опорно-рухового апарату є складною, багатокомпонентною проблемою, яка потребує індивідуального підходу з урахуванням конкретних патогенетичних механізмів виникнення болю та дотримання ознак ефективності, безпеки та адекватності лікування.
Таким чином, саме поняття больового синдрому у практиці травматолога носить складний характер. Визначення характеру болю, індивідуальних особливостей кожного клінічного випадку, використання мультимодального принципу лікування є сучасним підходом та забезпечує хороші результати у переважній більшості випадків.
Ні в якому разі не займайтесь самолікуванням! При появі больових відчуттів, які повертаються після прийому знеболюючих та наростають, негайно зверніться до лікаря!


